
Bolile cauzate de papilomavirusul uman sunt cunoscute de foarte mult timp. În primul rând, acestea sunt tot felul de negi, de care suferă fiecare a șasea persoană de pe planetă. Cu toate acestea, agentul patogen în sine a atras atenția oamenilor de știință doar în ultimii 30-40 de ani. Grupul de papilomavirusuri umane (Human papillomavirus - HPV) a fost identificat ca o specie separată în 1971. De atunci, oamenii de știință au clasificat tipurile de HPV și au stabilit relația lor cu multe patologii, dar cercetările sunt încă în desfășurare. În același timp, medicii caută modalități mai eficiente de a lupta împotriva acestui virus insidios.
Ce este HPV
Virusul papiloma uman este un grup mare de virusuri care conțin ADN și prezintă o afinitate pentru celulele epiteliale care formează pielea și membranele mucoase. Astăzi, aproximativ 170 de tipuri de virus au fost descoperite, iar aproximativ 60 au fost bine studiate.
Unele papilomavirusuri sunt periculoase datorită activității lor oncogene, adică cresc riscul formării de tumori maligne. Din anii 1980 au fost efectuate cercetări care au demonstrat că infecția cu papilomavirus uman joacă un rol în dezvoltarea adenocarcinomului și a cancerului de col uterin cu celule scuamoase (al doilea tip de tumoră este mult mai frecvent). În 99% din cazuri, pacienții cu oncologie sunt diagnosticați cu infecție cu HPV și celule modificate în mod specific de virus.
Virusul papiloma invadează celulele epiteliale. După pătrunderea sa în genom, începe replicarea (reproducția ADN-ului virusului). În acest caz, celulele se divid într-un mod atipic, iar structura lor se modifică, ceea ce se poate observa dacă faci o analiză citologică.
Virusul papiloma se manifestă prin modificări specifice ale epiteliului:
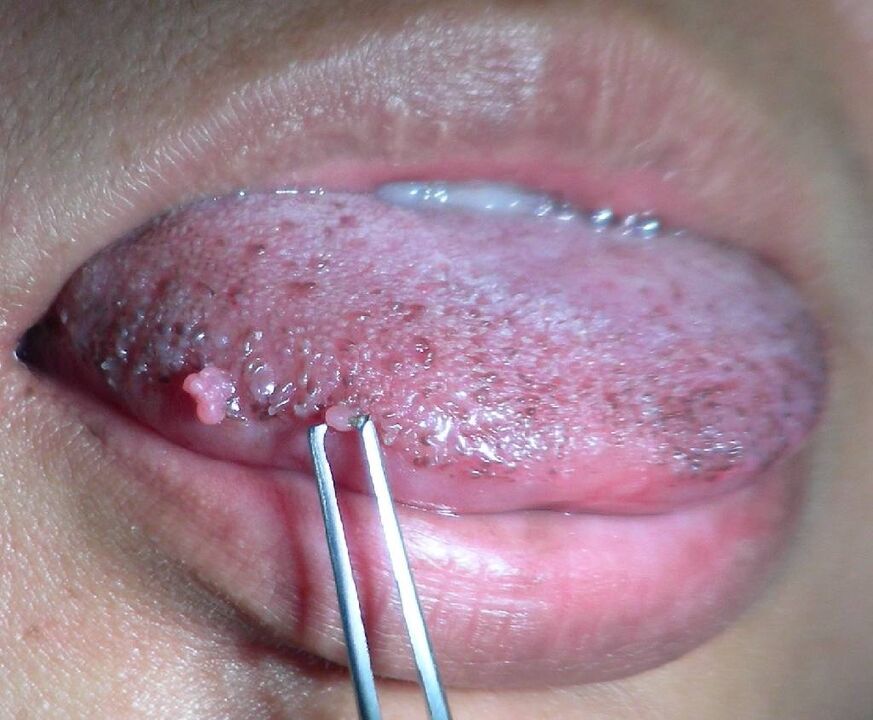
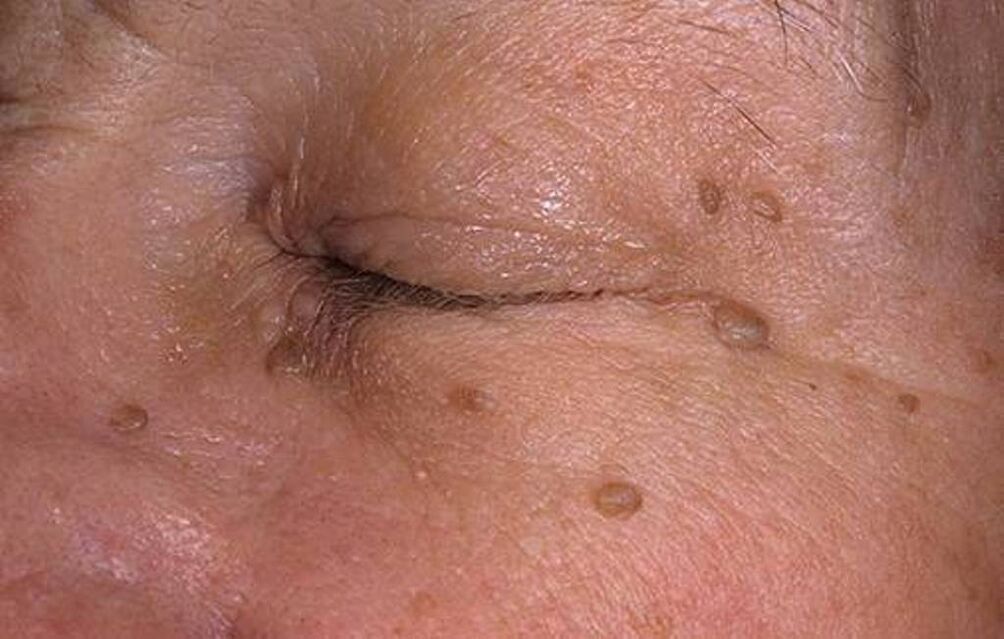
- pe pielea corpului (negi vulgari și plate, papiloame);
- asupra epidermei și mucoaselor organelor genitale (negi genitali, papuloză bowenoidă, neoplazie de col uterin, cancer);
- pe mucoasele altor organe (cavitatea bucală, laringe, vezică urinară, rect, bronhii etc. ).
Modificările din primul grup sunt cauzate de virusuri non-oncogene. Sunt neplăcute, dar nu periculoase. Al treilea grup de manifestări este considerat atipic și este înregistrat relativ rar.
Toate tipurile de virusuri sunt împărțite în trei grupuri:
- cu risc oncogen scăzut (3, 6, 11, 13, 32, 40, 41, 43, 44, 51, 61);
- cu risc moderat (30, 35, 45, 52, 56);
- cu risc crescut (16, 18, 31, 33, 39, 59, 64).
Tipurile comune 6 și 11 provoacă negi anogenitali multipli și neoplazie de col uterin ușoară. Detectarea lor la o femeie însărcinată necesită atenție, deoarece există riscul de a dezvolta papilomatoză laringiană la un nou-născut la contactul cu mucoasele mamei în timpul nașterii. Prin urmare, atunci când planifică o sarcină, femeile și bărbații trebuie să fie supuși unui test HPV.
Detectarea virusurilor din al treilea grup în rezultatele analizei necesită o atenție deosebită, deoarece riscul de degenerare a țesuturilor este mare, iar pacientul necesită diagnosticare avansată.
Metode de infectare
Cea mai frecventă cale de infecție este cea sexuală. Aproape toți adulții activi sexual sunt diagnosticați cu HPV. Cu toate acestea, cel mai adesea infecția este tranzitorie - organismul îi face față, iar după un an și jumătate virusul nu este detectat în teste. Doar ocazional HPV provoacă manifestări clinice minore și, în cazuri extrem de rare, cancer, care se dezvoltă la mulți ani după infecție (10-15).
Alte căi de infecție:
- a lua legatura– prin atingere. Asa te poti infecta cu veruci;
- Intern.Virusul rămâne viabil în mediul extern de ceva timp. Infecția este posibilă într-o baie, piscină și alte locuri publice. Agentul patogen pătrunde prin microdaune la nivelul pielii.
- Vertical.Virusul se poate transmite de la mamă la copil în timpul nașterii. În acest caz, nou-născutul dezvoltă ocazional papilomatoză a laringelui și a tractului respirator superior. În unele cazuri, copilul este afectat de veruci genitale.
- Autoinfecție.Infecția cu papilomavirus uman (PVI) se poate răspândi în întregul corp dintr-un loc în altul, de exemplu, prin bărbierit sau zgâriere negi.
Stadiile dezvoltării infecției
După infecție, începe stadiul latent - latent sau purtător de PVI. În același timp, virusul este inactiv, nu se manifestă clinic și nu este detectat în timpul examenului citologic și histologic, deoarece nu își reproduce copiile și nu modifică țesutul epitelial. Cu toate acestea, ADN-ul său poate fi detectat folosind analiza PCR.
Important!
Nu este deloc necesar ca stadiul latent să se dezvolte într-o boală. Poate că persoana însăși va rămâne doar un purtător și nu va avea manifestări clinice.
În a doua etapă (subclinică), modificările tisulare au început deja, dar pot fi încă minime și să nu deranjeze persoana. Cu toate acestea, la efectuarea unei analize citologice, sunt detectate celule atipice, iar la examinare pot fi vizibile condiloame unice sau papiloame mici.
A treia etapă este clinică (manifestată). Simptomele sunt pronunțate și boala necesită tratament. Mai des, PVI apare latent sau subclinic, iar semne evidente apar sub influența factorilor provocatori.
A patra etapă (mutageneză) este o consecință tristă a PVI. În această perioadă, celulele devin maligne și carcinomul începe să crească.
Motive pentru activarea papilomavirusului
Infecția cu PVI apare foarte ușor, dar sistemul imunitar uman îi face față bine și adesea virusul dispare de la sine. O infecție persistentă care se agravează periodic și nu părăsește organismul este un semn al unui răspuns imun scăzut.
Următorii factori contribuie la aceasta:
- Vârstă. Adulții sănătoși sunt mai puțin susceptibili de a suferi de PVI. Mai des – copii, adolescenți și vârstnici;
- Boli cronice pe termen lung care slăbesc organismul;
- Patologii endocrine (diabet zaharat, boli tiroidiene) si fluctuatii hormonale (sarcina, menopauza);
- Stres constant, stres psiho-emoțional prelungit;
- Alimentație precară, diete stricte, lipsă de vitamine, minerale și proteine complete;
- Obezitate nutrițională severă și stil de viață sedentar;
- Luarea de medicamente care suprimă sistemul imunitar, expunerea la radiații, chimioterapie;
- Imunodeficiențe primare și secundare, HIV;
- Debutul activității sexuale înainte de vârsta de 16 ani și contacte intime nediscriminatorii;
- Infecție concomitentă cu alte infecții cu transmitere sexuală;
- Proceduri ginecologice care duc la deteriorarea mecanică a membranelor mucoase ale canalului cervical (avort, chiuretaj, instalarea unei spirale etc. ).
Perioada de incubație pentru PVI este foarte variabilă. Agentul patogen poate rămâne într-o stare latentă, inactivă pentru o perioadă lungă de timp (de la 3 săptămâni la câțiva ani), deci este imposibil să se determine cu exactitate timpul și circumstanțele infecției. O persoană poate fi infectată cu mai multe tipuri de virus simultan și poate fi reinfectată constant, de exemplu, de la un partener sexual.
Diagnosticul HPV
Prima etapă a diagnosticului este întotdeauna o examinare de către un medic și o colectare de anamneză. Femeile sunt examinate de un ginecolog, bărbații de un urolog sau dermatovenerolog. Când sunt detectați veruci genitale exofitice, diagnosticul este evident, deoarece aceste neoplasme sunt caracteristice doar PVI.
Testul acidului acetic
Dacă boala se află într-un stadiu subclinic, condiloamele mici pot să nu fie vizibile vizual. Prin urmare, se efectuează un test cu acid acetic - după tratamentul cu acesta, noile creșteri devin albe și ies în evidență pe fundalul suprafeței.
Același lucru se întâmplă și cu membrana mucoasă a colului uterin (examinată prin colposcopie) - identificarea zonelor albe pe ea indică faptul că epiteliul din acest loc este schimbat. De pe această suprafață se prelevează un frotiu citologic sau se efectuează o biopsie.
Dacă testul cu acid acetic este pozitiv, este necesară observarea și controlul după șase luni, deoarece boala poate progresa. Pe de altă parte, virusul poate intra într-o stare latentă, apoi manifestările vor dispărea.
Testul Schiller
Se efectuează ca parte a unei colposcopii extinse după un test cu acid acetic. În acest caz, zonele de țesătură tratate anterior cu oțet sunt colorate cu o soluție de iod în glicerină. Celulele normale absorb această soluție și devin uniform maronii. În celulele atipice, procesele de acumulare a glicogenului sunt perturbate și nu absorb soluția. Apare colorarea mozaicului, trăsăturile sale caracteristice sugerează un diagnostic.
Frotiu citologic
Este altfel numit testul PAP după numele inventatorului său, medicul grec Papanikolaou. Pentru test, se prelevează o răzuire de pe membrana mucoasă a colului uterin (uretra la bărbați) pentru a obține celule epiteliale pentru analiză. Biomaterialul se aplică pe o lamă de sticlă, se fixează cu alcool, se colorează și se examinează la microscop.

Interpretarea rezultatelor este efectuată de un medic, deoarece sunt luate în considerare și alte date: rezultatele citologiei, analiza PCR, teste pentru alte infecții, prezența inflamației în vagin etc. Un rezultat de clasa 1-2 este considerat negativ, adică nu au fost detectate modificări morfologice cauzate de virus.
Pentru gradul 3, sunt prescrise metode suplimentare de examinare, dar clasele 4 și 5 sunt un posibil semn de neoplazie sau cancer de gradul III.
Analiza PCR
Un test foarte sensibil care detectează prezența ADN-ului viral în celulele epiteliale. Studiul poate fi realizat cu același biomaterial care a fost luat pentru analiza citologică. Reacția în lanț a polimerazei este efectuată într-un dispozitiv special, unde o secvență de genă predeterminată este copiată de mai multe ori.
Metoda PCR este utilizată pentru a detecta infecțiile ascunse cu transmitere sexuală, care includ HPV, de aceea este utilizată ca parte a unei examinări de screening. Negii genitali apar adesea pe fondul altor boli venerice. Dacă se obțin rezultate pozitive PCR, sunt necesare diagnostice aprofundate.
Deoarece testul ADN este atât de precis, utilizarea lui duce adesea la supradiagnostic. La urma urmei, ADN-ul detectat al unui virus nu înseamnă că o persoană este bolnavă. Poate fi o nouă infecție care va dispărea de la sine.
Prin urmare, testul PCR este extins - se efectuează o analiză cantitativă pentru a afla concentrația agentului patogen în țesuturi, adică încărcătura virală (notată în rezultate prin literele lg). În același timp, se efectuează genotipizarea pentru a determina tipul exact de agent patogen. Dacă se constată tulpini oncogene, testele de control sunt prescrise după 3-6 luni.
Testul Digene
Această metodă este screening-ul (primar, efectuat pentru diagnosticul inițial). De asemenea, detectează ADN viral în țesuturi. În acest caz, oncogenitatea virusurilor și numărul acestora sunt determinate colectiv. Testul Digene în combinație cu un frotiu citologic este standardul adoptat astăzi în multe țări dezvoltate pentru identificarea infecției HPV semnificative clinic și a riscului de cancer.

Examen histologic
Aceasta este o metodă avansată de diagnosticare. Este prescris unei femei atunci când se obțin rezultate pozitive ale screening-ului: analiza citologică a arătat o clasă 3-4-5 de celule. O bucată de țesut obținută în urma unei biopsii este examinată la microscop.
Studiul ne permite să identificăm celulele modificate în mod specific de virus - coilocite și diskeratocite, precum și celule cu semne de malignitate. Astfel, histologia face posibilă determinarea gradului de neoplazie și identificarea cancerului în stadiile incipiente, când poate fi tratat cu succes.
În unele cazuri, țesuturile prelevate din neoplasmele de pe piele și membranele mucoase sunt supuse analizei histologice dacă există îndoieli cu privire la natura și calitatea lor bună.
Tratamentul PVI
În stadiul latent al PVI, nu este necesar niciun tratament. Infecția detectată devine doar un motiv de observație în timp. Este de remarcat faptul că este imposibil să ucizi virusul în organism cu medicamente, deoarece se reproduce în interiorul celulelor.
O persoană infectată este sfătuită să:
- evitați factorii care reduc imunitatea, luați vitamine;
- recuperați de la infecții cu transmitere sexuală concomitentă, dacă sunt detectate, nu dezvoltați boli cronice;
- duce un stil de viață sănătos, renunță la obiceiurile proaste;
- trăiește o viață sexuală cu un partener permanent, de încredere.
Tratamentul papilomavirusului uman începe cu stadiul manifestărilor subclinice. În acest stadiu este conservator. Terapia imunomodulatoare este de obicei prescrisă. În acest scop, se folosesc preparate cu interferon uman sau inductorii săi.
Imunomodulatorii nespecifici sunt, de asemenea, eficienți împotriva HPV. Se folosesc medicamente antivirale.
Medicii prescriu adesea medicamente locale în același timp - unguente, geluri și creme.
Important!
Tratamentul imunomodulator este prescris numai de un medic pe baza rezultatelor unei imunograme; utilizarea necontrolată a medicamentelor poate duce la rezultatul opus - o defecțiune a sistemului imunitar.
În a treia etapă, metodele radicale sunt incluse în regimul de tratament. Puteți scăpa de verucile genitale, papiloamele și verucile folosind următoarele metode:
- îndepărtarea chimică cu medicamente cauterizante;
- cuțit radio;
- electrocoagulare;
- distrugerea cu laser;
- criodistrugere.
Aceleași metode sunt utilizate în tratamentul patologiilor benigne ale colului uterin.
Îndepărtarea chirurgicală a țesutului este indicată pentru cancerul de col uterin diagnosticat. În acest caz, femeia este tratată și observată de un medic oncolog.
Deoarece PVI este adesea combinat cu alte infecții cu transmitere sexuală, pot fi prescrise medicamente antibacteriene, antiinflamatoare și alte medicamente.
Negii vulgari pot fi îndepărtați acasă folosind agenți de mumificare vânduți în farmacii.
Prognosticul tratamentului
Contrar credinței că virusul rămâne în organism pentru totdeauna și o vindecare completă este imposibilă, medicii dau prognoze favorabile. De obicei, după un curs de terapie, care este dezvoltat individual, ținând cont de oncogenitatea virusului și a bolilor concomitente, infecția se retrage.
Apar recidive, dar sunt relativ rare dacă tratamentul nu este întrerupt. Unii oameni experimentează o singură recidivă, uneori mai multe, dar altele mai scurte și mai slabe. Exacerbările constante sunt tipice numai pentru persoanele cu o scădere prelungită a imunității din cauza infecției cu HIV sau a bolilor cronice grave.
Prevenirea PVI
Măsurile de prevenire sunt împărțite în generale și specifice. Recomandări generale pentru evitarea infecției:
- utilizați metode de barieră de contracepție;
- face sex cu un partener obișnuit;
- nu începeți activitatea sexuală înainte de vârsta de 18 ani, deoarece la adolescenți sistemul imunitar nu este încă complet format;
- Evitați întreruperea artificială a sarcinii.

Până în prezent, există o singură metodă specifică de prevenire - vaccinarea. Astăzi este posibil să vă vaccinați împotriva tipurilor 6, 11, 16 și 18 de virus. Vaccinarea are loc în trei etape; cel mai bine este să începeți vaccinarea în adolescență - de la 9-10 ani.
Recenzii de la pacienți
- „Am avut condiloame, nu știam despre ele", a spus medicul ginecolog după examinare. Am întrebat imediat dacă îl ștergem, am fost de acord. Apoi mi-a prescris mie și soțului meu să luăm un medicament antiviral. Scump, dar ne-am hotărât: să facem tratament până la final. Am facut si bai cu musetel, sfoara si galbenele. Acum totul a fost curat de doi ani. "
- „Medicii au atitudini diferite față de tratament. Am fost diagnosticat cu displazie de gradul 1 și HPV tip 18. Un medic mi-a spus - doar cauterizează, altfel va fi cancer mai târziu. Un altul a spus că nu este nevoie să tratezi nimic înainte de vârsta de 30 de ani, mai ales înainte de a naște. Ea a prescris doar pastile și supozitoare. Un an mai târziu, virusul era încă în analiză, dar doi ani mai târziu nu mai era acolo, iar colul uterin era normal. Dar după 30 de ani, după cum mi-a spus al doilea medic, corpul nu se mai recuperează de la sine. "















